 Женщины сталкиваются с остеопорозом значительно чаще мужчин, что во многом связано с регулярными гормональными изменениями в их организме, напрямую влияющими на прочность костной ткани. Знание типичных симптомов позволяет начать своевременное лечение и профилактику, поэтому важно распознать первые признаки патологии. В данной статье рассматриваются ранние проявления остеопороза у женщин, а также современные подходы к терапии, включая коррекцию питания и применение фармакологических препаратов.
Женщины сталкиваются с остеопорозом значительно чаще мужчин, что во многом связано с регулярными гормональными изменениями в их организме, напрямую влияющими на прочность костной ткани. Знание типичных симптомов позволяет начать своевременное лечение и профилактику, поэтому важно распознать первые признаки патологии. В данной статье рассматриваются ранние проявления остеопороза у женщин, а также современные подходы к терапии, включая коррекцию питания и применение фармакологических препаратов.
Своевременное лечение остеопороза костей даёт возможность постепенно восстановить их естественную плотность, значительно снизив риск опасных переломов и трещин. Крайне важно обращать внимание на факторы риска – если они присутствуют в вашей жизни, необходимо постараться минимизировать их негативное воздействие. При обнаружении у себя характерных симптомов остеопороза следует незамедлительно начать лечение и пройти комплексное обследование у врача-ортопеда.
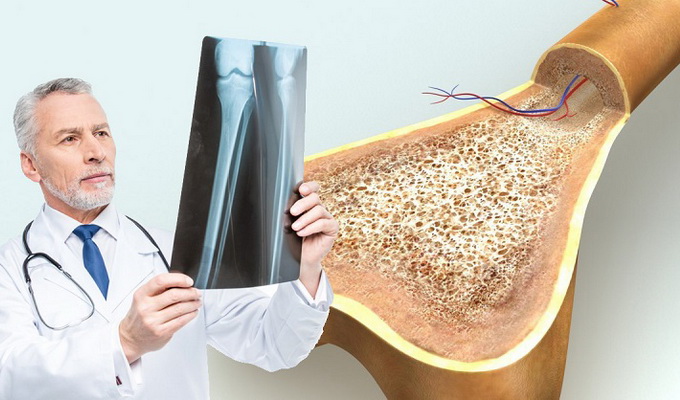
Остеопороз представляет собой системное заболевание скелета, характеризующееся снижением общей костной массы и ухудшением микроархитектоники костной ткани. Эти нарушения приводят к повышенной хрупкости костей и, как следствие, к увеличению риска переломов. Наиболее уязвимыми являются позвоночник (компрессионные переломы позвонков), шейка бедренной кости и дистальный отдел лучевой кости (так называемый перелом Коллиса).
Проблема остеопороза в современном мире чрезвычайно актуальна. Это заболевание занимает четвёртое место среди неинфекционных патологий после сердечно-сосудистых, онкологических болезней и сахарного диабета. Основную группу пациентов составляют женщины в периоде постменопаузы.
Причины возникновения остеопороза костей у женщин
Причины развития остеопороза у женщин можно разделить на несколько групп. К генетическим и индивидуальным факторам относятся: наследственная предрасположенность, низкий рост и малая масса тела, пожилой и старческий возраст, женский пол, наступление менопаузы (особенно ранней), длительное грудное вскармливание (более 6-8 месяцев), многократные беременности, бесплодие, нерегулярный менструальный цикл, позднее менархе, а также хирургическое удаление яичников (оофорэктомия) до естественной менопаузы.
Факторы, связанные с образом жизни, также играют значительную роль: гиподинамия (малоподвижность) и курение.
Неправильное питание – ещё один серьёзный фактор риска. К нему относятся: недостаточное потребление кальция с пищей, избыток белка, повышенное содержание жиров и пищевой клетчатки в рационе, злоупотребление кофе и алкогольными напитками.
Отдельно выделяют вторичный остеопороз, который развивается как осложнение или следствие других заболеваний или состояний.
Заболевания, способствующие развитию вторичного остеопороза:
- Нервная анорексия (из-за отказа от пищи и дефицита кальция).
- Тиреотоксикоз (избыток гормонов щитовидной железы способствует вымыванию кальция из костей).
- Синдром Иценко—Кушинга (избыток кортизола ведёт к потере костной массы).
- Акромегалия (усиливается экскреция кальция с мочой).
- Гипотиреоз.
- Сахарный диабет I типа.
- Ревматоидный артрит.
- Анкилозирующий спондилоартрит (болезнь Бехтерева).
- Гиперпаратиреоз.
- Заболевания ЖКТ (резекция желудка, синдром мальабсорбции, хронический панкреатит), нарушающие всасывание кальция.
- Несовершенный остеогенез (врождённое генетическое заболевание).
- Первичный билиарный цирроз печени.
- Пролактинома.
- Заболевания крови (гемолитическая анемия, гемохроматоз, талассемия).
- Гипогонадизм.
- Синдром Шерешевского—Тернера.
- Длительный приём ряда лекарственных средств:
- Тиреоидных гормонов.
- Глюкокортикостероидов.
- Гепарина.
- Препаратов лития.
- Спиронолактона.
- Противосудорожных средств.
- Фенацетина.
- Тетрациклинов.
- Некоторых диуретиков.
- Циклоспорина и производных фенотиазина.
- Антацидов, содержащих алюминий.
- Длительный постельный режим.
- Паралич или значительное снижение мышечной силы.
- Длительное пребывание в условиях невесомости (у космонавтов).
Классификация остеопороза
На сегодняшний день не существует единой универсальной классификации остеопороза. Ниже представлены наиболее практичные и часто используемые в клинической практике варианты.
Первичный остеопороз развивается как самостоятельное заболевание, поражающее всю костную систему. На его долю приходится подавляющее большинство (80-95%) всех случаев.
- Наследственный остеопороз – семейное, генетически обусловленное заболевание.
- Ювенильный (детский) остеопороз – идиопатическая форма, развивающаяся у детей и подростков в возрасте 10-20 лет.
- Инволюционный остеопороз (I тип – постменопаузальный, II тип – сенильный). Постменопаузальный остеопороз возникает у женщин в возрасте 50-80 лет после наступления менопаузы. Сенильный (старческий) остеопороз развивается у лиц обоего пола после 70 лет. Остеопороз у мужчин в возрасте 50-70 лет иногда называют геронтологическим.
- Идиопатический остеопороз – форма неясной этиологии, развивающаяся у женщин до менопаузы и у мужчин в возрасте 20-50 лет.
Вторичный остеопороз развивается на фоне других заболеваний или состояний.
- При эндокринных заболеваниях (сахарный диабет, тиреотоксикоз, акромегалия).
- На фоне болезней соединительной ткани (системная красная волчанка, склеродермия).
- При патологиях ЖКТ (состояние после гастрэктомии, мальабсорбция, хронические болезни печени).
- Пострадиационный остеопороз.
- Иммобилизационный (вследствие длительной обездвиженности).
- Медикаментозный (ятрогенный).
- При гематологических заболеваниях.
- Алиментарный (связанный с нарушениями питания).
- Остеопороз космонавтов.
Локальный (регионарный) остеопороз.
- Посттравматический.
- Воспалительный (при остеомиелите, артритах).
- Околосуставной (при ревматоидном артрите).
- При метастатическом поражении костей.
Другая распространённая классификация основана на этиологическом принципе:
Первичный остеопороз.
- Постменопаузальный (тип I).
- Сенильный (тип II).
- Ювенильный.
- Идиопатический.
Вторичный остеопороз при ревматических болезнях:
- Ревматоидный артрит.
- Системная красная волчанка.
При заболеваниях органов пищеварения:
- Состояние после резекции желудка.
- Синдром мальабсорбции.
- Хронические заболевания печени.
При заболеваниях почек:
- Хроническая почечная недостаточность.
- Почечный тубулярный ацидоз.
Другие заболевания и состояния:
- Иммобилизация.
- Оофорэктомия.
- Хронические обструктивные болезни лёгких.
- Алкоголизм.
- Нервная анорексия.
- Нарушения питания (нутритивный дефицит).
- Состояние после трансплантации органов.
Клиническая картина и симптомы
Наиболее частыми проявлениями остеопороза у женщин являются боли в костях. Пациентки жалуются на боли в поясничном и крестцовом отделах позвоночника, в области тазобедренных и голеностопных суставов, рёбрах, костях таза. Болевой синдром обычно усиливается при физической нагрузке и при перемене погоды.

По мере прогрессирования остеопороза позвоночника и усиления грудного кифоза (искривления) боли в спине становятся практически постоянными из-за хронического перенапряжения мышц и связок. Острая, интенсивная боль возникает в момент компрессионного перелома позвонка или ребра.
К ранним, первым признакам остеопороза у женщин можно отнести чувство тяжести и дискомфорта в межлопаточной области, а также общую мышечную слабость.
Более поздние симптомы включают в себя заметное уменьшение роста (на несколько сантиметров), при этом размах рук может превышать длину тела более чем на 3 см.
К объективным признакам относятся болезненность при пальпации и перкуссии (поколачивании) остистых отростков позвоночника, а также напряжение паравертебральных (длинных) мышц спины.
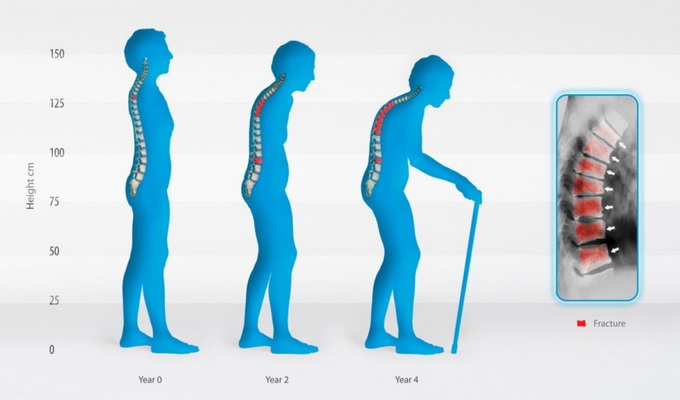
Важными визуальными симптомами являются изменение осанки: появление сутулости, так называемой «позы просителя», усиление грудного кифоза с формированием «вдовьего горба» (горба престарелых дам), возможно усиление поясничного лордоза.
Из-за уменьшения длины позвоночника сокращается расстояние между нижними рёбрами и гребнями подвздошных костей, по бокам живота могут появляться характерные кожные складки.
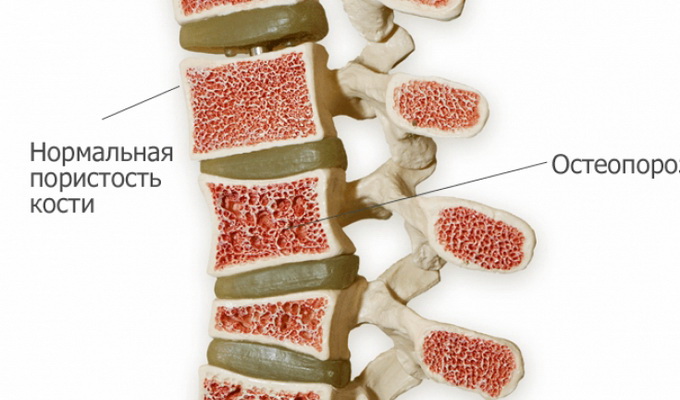
Патологические переломы – самый яркий и грозный признак остеопороза. При постменопаузальном остеопорозе (I типа) преимущественно теряется губчатая костная ткань, из которой состоят позвонки и эпифизы трубчатых костей. Поэтому для этого типа наиболее характерны компрессионные переломы тел позвонков, пик которых приходится на возраст 60-65 лет. Чаще всего страдают 6-й грудной и 3-й поясничный позвонки. Перелом сопровождается острой локальной болью, усиливающейся при движении и пальпации. Диагноз подтверждается рентгенографией. Также типичны переломы дистального отдела лучевой кости («перелом Коллиса»), частота которых резко возрастает у женщин после 45 лет.
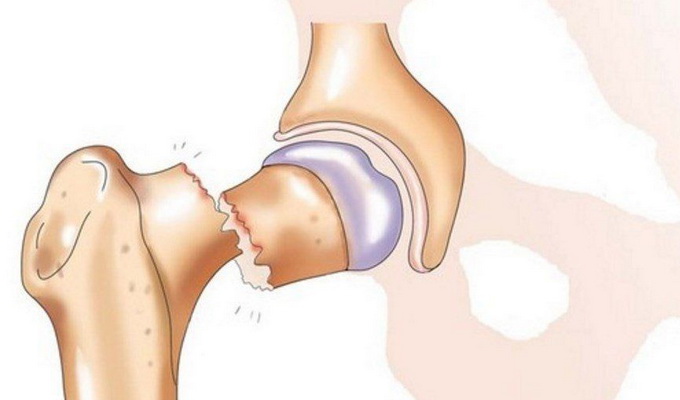
На более поздних стадиях возникают переломы шейки бедра. При стероидном остеопорозе (вызванном приёмом глюкокортикоидов) нередки множественные переломы рёбер.
Для сенильного остеопороза (II типа), при котором теряется и кортикальная, и губчатая кость, особенно характерны переломы проксимального отдела бедренной кости (шейки бедра).
Для клинической диагностики существует так называемая «триада» признаков остеопороза:
- Боли в костях и спине.
- Патологические переломы.
- Изменение осанки и деформации скелета.
Наглядные примеры типичных проявлений остеопороза представлены на фотографиях ниже:
Диагностика остеопороза у женщин
Современные дополнительные методы исследования позволяют выявлять остеопороз на ранних, доклинических стадиях. Далее описаны основные диагностические подходы.
Рентгенография костей.
Этот метод становится информативным только при потере более 20-30% костной массы. К рентгенологическим признакам распространённого остеопороза относятся:
- Крупнопятнистый (пятнистый) рисунок кости.
- Расширение костномозгового канала.
- Истончение кортикального слоя.
- Подчёркнутость контуров кортикального слоя.
- Повышенная рентгенопрозрачность (просветление) кости.
- Повышение прозрачности центра тел позвонков.
- Усиление вертикальной трабекулярности тел позвонков на фоне исчезновения горизонтальных перегородок.
- Снижение высоты тел позвонков, появление двояковогнутых «рыбьих позвонков» или их клиновидная деформация.
- Изменение формы межпозвонковых дисков (они становятся двояковыпуклыми).
- Усиление грудного кифоза.
Для диагностики рекомендуется проводить рентгенографию грудного и поясничного отделов позвоночника в двух проекциях, обзорный снимок таза с захватом тазобедренных суставов, снимки черепа (боковая проекция) и кистей (прямая проекция).
Оценка минеральной плотности костной ткани (МПК).
Это ключевой метод, позволяющий количественно оценить плотность кости и выявить потерю даже 2-5% костной массы. Основные методы:
- Двухэнергетическая рентгеновская абсорбциометрия (DXA, ДРА) – «золотой стандарт».
- Количественная компьютерная томография (ККТ).
- Рентгеновская денситометрия.
В основе этих методов лежит измерение степени поглощения ионизирующего излучения костной тканью, которое пропорционально её минеральной плотности.
Ультразвуковая денситометрия – нелучевой метод, оценивающий в основном состояние губчатой кости (чаще всего исследуют пяточную кость, надколенник, большеберцовую кость).
Полученные показатели МПК сравниваются с нормальными значениями для здоровых лиц того же возраста и пола, а также с пиковой костной массой (в возрасте 35-40 лет), что позволяет определить степень остеопороза.
Антропометрический метод.
Для предположительной диагностики используется динамическое измерение роста. В норме с возрастом рост уменьшается на 1-3 мм в год, при остеопорозе – до 10 мм и более в год.
Трепанобиопсия кости.
Забор образца костной ткани (обычно из гребня подвздошной кости) с последующим гистологическим исследованием. Применяется преимущественно для дифференциальной диагностики. Для остеопороза характерно истончение трабекул, уменьшение объёмной плотности губчатого вещества.
Лабораторные исследования.
- Исследование кальция в крови и моче: при остеопорозе уровень кальция в крови обычно в норме (при постменопаузе возможно небольшое повышение), а суточная экскреция кальция с мочой повышена (норма: 50-120 мг/сут).
Профилактика остеопороза у женщин
Профилактические меры следует начинать как можно раньше, идеально – в возрасте 20-30 лет. В этот период важно обеспечить адекватное поступление кальция с пищей или добавками и по возможности избегать необоснованного приёма гормональных препаратов. Разработку индивидуальной программы профилактики лучше всего проводить совместно с эндокринологом и ортопедом.
Профилактика падений – критически важный аспект, особенно для пожилых людей. Она включает: коррекцию зрения у офтальмолога, отмену или замену психотропных препаратов, лечение сопутствующих заболеваний, регулярные физические упражнения для тренировки равновесия и мышечной силы, оценку и адаптацию домашней обстановки для устранения факторов риска (ковры, пороги, плохое освещение).
Протекторы бедра – специальные защитные устройства, вшиваемые в нижнее бельё. Они представляют собой пластиковые или пенопластовые прокладки, которые абсорбируют или отклоняют энергию удара при падении на бок, тем самым снижая риск перелома шейки бедра.
Методы лечения остеопороза у женщин
Современное лечение остеопороза у женщин носит комплексный характер и включает коррекцию образа жизни, питания, физические нагрузки и медикаментозную терапию.
- Бисфосфонаты – препараты первой линии терапии. В России зарегистрированы азотсодержащие бисфосфонаты: Алендронат (Фосамакс, Теванат), Ибандронат (Бонвива), Золедроновая кислота (Акласта), Ризедронат (Актонель). Они эффективно подавляют костную резорбцию. Алендронат применяется для лечения постменопаузального и глюкокортикоидного остеопороза. Важно строго соблюдать правила приёма: принимать утром натощак, запивая полным стаканом воды, и сохранять вертикальное положение тела в течение 30-60 минут после приёма. Ибандронат может приниматься 1 раз в месяц в таблетках или 1 раз в 3 месяца внутривенно. Золедроновая кислота вводится внутривенно 1 раз в год. На фоне приёма бисфосфонатов обязателен приём кальция и витамина D.
Стронция ранелат – препарат двойного действия, который одновременно подавляет резорбцию и стимулирует костеобразование. Применяется для лечения тяжелого постменопаузального остеопороза. Принимается 1 раз в сутки (2 г) в виде саше, растворенного в воде, желательно перед сном, отдельно от приёма пищи и других лекарств. Требует одновременного приёма кальция и витамина D.
Заместительная гормональная терапия (ЗГТ) эстрогенами может рассматриваться для профилактики и лечения постменопаузального остеопороза у женщин с выраженными климактерическими симптомами. Решение о её назначении, длительности и форме принимает гинеколог строго индивидуально, с учётом всех рисков и противопоказаний. Часто ЗГТ комбинируют с препаратами кальция и витамина D для усиления эффекта.
Паратиреоидный гормон (Терипаратид, Фортео) – анаболический препарат, который стимулирует образование новой костной ткани. Является препаратом первой линии для лечения тяжёлых форм остеопороза с множественными переломами. Применяется в виде ежедневных подкожных инъекций. Курс лечения обычно ограничен 18-24 месяцами из-за высокой стоимости и потенциальных рисков при длительном применении.
Кальцитонин – антирезорбтивный препарат второй линии. Особенностью является выраженное обезболивающее действие, поэтому его часто назначают при остром болевом синдроме на фоне свежих компрессионных переломов позвонков. Применяется в виде назального спрея или инъекций. Лечение обычно курсовое.
Кальций и витамин D – обязательная основа любой схемы профилактики и лечения остеопороза. Рекомендуемые суточные дозы для пациентов с остеопорозом: кальций – 1000-1500 мг, витамин D – 800-2000 МЕ. Необходимо контролировать уровень кальция в крови и моче, особенно у пациентов с мочекаменной болезнью в анамнезе.
Активные метаболиты витамина D (Альфакальцидол, Кальцитриол) особенно полезны для пожилых пациентов, у которых снижена способность почек преобразовывать витамин D в активную форму. Они способствуют лучшему всасыванию кальция в кишечнике.
Питание при остеопорозе у женщин
Диета при остеопорозе должна быть сбалансированной, разнообразной и богатой витаминами и микроэлементами, с особым акцентом на продукты, содержащие кальций.
Основные пищевые источники кальция (содержание в мг на 100 г продукта):
- Молоко 3% — 100 мг
- Молоко 1% — 120 мг
- Йогурт — 120 мг
- Сметана — 100 мг
- Творог — 95 мг
- Твёрдый сыр (чеддер, пармезан) — 600-900 мг
- Листовой салат — 83 мг
- Капуста белокочанная — 60 мг
- Сельдерей — 240 мг
- Зелёный лук — 60 мг
- Стручковая фасоль — 40 мг
- Оливки зелёные — 77 мг
- Инжир сушёный — 57 мг
- Курага — 170 мг
- Изюм — 56 мг
- Миндаль — 254 мг
- Арахис — 70 мг
- Кунжут — 1150 мг
- Семена подсолнечника — 100 мг
- Рыба вяленая с костями — до 3000 мг
- Сардины консервированные с костями — 350 мг
- Рыба отварная (филе) — 30 мг
- Говядина — 30 мг
- Хлеб ржаной — 60 мг
- Хлеб пшеничный — 30 мг
Примерное меню диеты при остеопорозе у женщин
Представленные варианты меню направлены на обеспечение организма достаточным количеством кальция и других нутриентов. Такой рацион может стать основой постоянного питания.
Меню № 1.
Завтрак: Овсяная каша на молоке с курагой и молотыми орехами, стакан апельсинового сока (обогащённого кальцием).
Обед: Салат из трески с овощами и майонезом, борщ на мясном бульоне со сметаной, тефтели в томатном соусе, кусок зернового хлеба, компот из сухофруктов.
Ужин: Сырники, запечённые со сметаной, овощное рагу, вишнёвый кисель.
На ночь: Стакан кефира.
Меню № 2.
Завтрак: Кунжутный рогалик, порция обезжиренного творога, виноград, апельсиновый сок.
Обед: Суп фасолевый, рыба (судак, треска), запечённая в сметанном соусе, зерновая булочка, натуральный йогурт, яблоко.
Ужин: Сардины консервированные (с костями), отварной картофель с зеленью, салат из свежих помидоров и огурцов, чай с лимоном.
На ночь: Стакан кефира.
Санаторно-курортное лечение
Санаторно-курортное лечение показано в стадии ремиссии и позволяет закрепить результаты терапии, улучшить общее состояние и продлить период без обострений. Помимо природных лечебных факторов, широко используются физиотерапия, ЛФК, массаж, диетотерапия.
Талассотерапия – комплексное лечебное воздействие морского климата, купаний, морского воздуха и солнца.
- Купания проводят обычно утром, начиная с 2-4 минут и постепенно увеличивая время до 10-12 минут.
- Купаться следует не ранее, чем через 1 час после лёгкого завтрака или через 2 часа после обеда.
- Перед входом в воду нужно остыть, кожа должна быть сухой.
- В воде необходимо двигаться.
- После купания – быстро растереться полотенцем и переодеться в сухое, рекомендуется лёгкая прогулка.
Псаммотерапия (песочные ванны) – лечение нагретым песком. Оказывает тепловое, механическое (массажное) и рефлексогенное действие, улучшает кровообращение, обмен веществ, уменьшает боли и скованность в суставах.
- Общие ванны: пациента закапывают в песок (кроме головы и области сердца) на 15-30 минут при температуре песка 40-50°C. Курс 12-15 процедур.
- Местные ванны: погружение в песок поражённого сустава на 1-1.5 часа.
- Песочные ванны можно проводить и в домашних условиях, используя прогретый в духовке песок, насыпанный в мешок или ящик.
- Важно пить достаточное количество воды во время курса псаммотерапии.
Противопоказания к талассо- и псаммотерапии: сердечно-сосудистая недостаточность, острые воспалительные процессы, склонность к кровотечениям, заболевания почек, выраженное истощение, вторая половина беременности.
Общая профилактика
Основу профилактики остеопороза составляет здоровый образ жизни: регулярная умеренная физическая активность (ходьба, гимнастика, плавание, работа в саду), сбалансированное питание с адекватным потреблением кальция и витамина D, отказ от курения и злоупотребления алкоголем, профилактика падений.


