 Своевременное обнаружение и точная диагностика туберкулеза играют ключевую роль в борьбе с этой опасной инфекционной болезнью. В современной медицинской практике используется комплексный подход, сочетающий иммунологические, лабораторные, рентгенографические и другие методики. Выбор конкретных методов диагностики всегда остается за врачом, который учитывает форму и стадию развития заболевания.
Своевременное обнаружение и точная диагностика туберкулеза играют ключевую роль в борьбе с этой опасной инфекционной болезнью. В современной медицинской практике используется комплексный подход, сочетающий иммунологические, лабораторные, рентгенографические и другие методики. Выбор конкретных методов диагностики всегда остается за врачом, который учитывает форму и стадию развития заболевания.
Особое внимание уделяется профилактической диагностике в группах повышенного риска, в первую очередь среди детей, посещающих образовательные учреждения. Раннее выявление туберкулеза у этой категории населения позволяет не только предотвратить распространение инфекции, но и обеспечить эффективное лечение с высокой вероятностью полного выздоровления.
В данной статье рассматриваются основные принципы и современные методики диагностики туберкулеза, включая лабораторные анализы и инструментальные исследования.
Выявление начальных форм туберкулеза
Своевременная диагностика начальных стадий туберкулеза является решающим фактором для успешного лечения и предотвращения дальнейшего распространения болезни.
Ранняя клиническая диагностика направлена на выявление ограниченных форм туберкулеза, которые не сопровождаются распадом легочной ткани и бактериовыделением (то есть являются незаразными). Важно понимать, что чем раньше выявлено заболевание, тем выше шансы на полное излечение.
В настоящее время в России широко применяются три основных клинических метода диагностики:
- Туберкулиновая диагностика (с использованием специальных препаратов);
- Флюорографический метод;
- Бактериологическое исследование мокроты.
Рассмотрим каждый из этих методов подробнее.
Туберкулиновая диагностика (проба Манту)
Туберкулиновая диагностика — это специфический тест, который применяется при массовых обследованиях для выявления инфицированных лиц и людей с повышенным риском заболевания. Метод основан на оценке кожной реакции на введение туберкулина. В основном он используется для детей и подростков до 15 лет. Для этого применяется внутрикожная проба Манту с двумя туберкулиновыми единицами (2 ТЕ) очищенного туберкулина.

Туберкулин был впервые получен в 1934 году. В России используется сухой очищенный туберкулин, разработанный М.А. Линниковой в 1939 году. Препарат выпускается в виде стерильных растворов во флаконах или ампулах. Биологическая активность 0,1 мл раствора соответствует 2 международным туберкулиновым единицам (2 ТЕ).
Техника проведения и оценка пробы Манту
Для постановки пробы Манту используются только одноразовые шприцы и иглы. Проба выполняется на внутренней поверхности средней трети предплечья после обработки кожи антисептиком. При правильной технике в коже образуется небольшое уплотнение беловатого цвета диаметром 7–8 мм.
В детских учреждениях (садах, школах, колледжах) это исследование проводится специальными прививочными бригадами, в состав которых входят врач и две медицинские сестры. Детям, не посещающим организованные коллективы, пробы ставятся в прививочных кабинетах поликлиник.
Туберкулиновая диагностика обычно проводится ежегодно в осенний период (сентябрь–ноябрь) для детей с 12 месяцев до 14 лет.
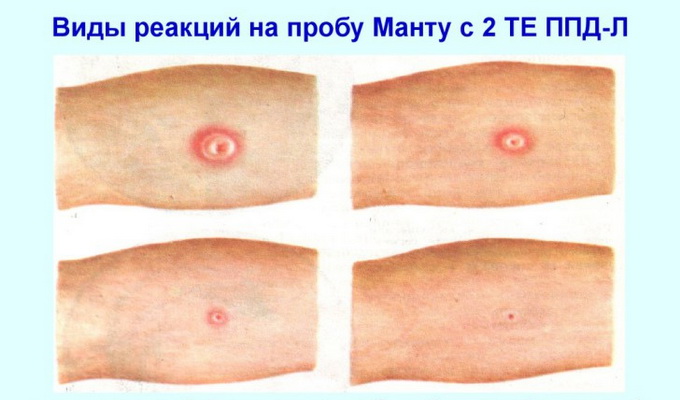
Результат пробы Манту оценивается через 72 часа путем измерения размера папулы (уплотнения) прозрачной линейкой:
- Отрицательная реакция — полное отсутствие папулы или наличие только следа от укола.
- Сомнительная реакция — папула размером 2–4 мм или покраснение любого размера без уплотнения.
- Положительная реакция — наличие папулы диаметром 5 мм и более. В зависимости от размера выделяют слабоположительную (5–9 мм), средней интенсивности (10–14 мм) и ярко выраженную (15 мм и более) реакции.
Противопоказания для проведения пробы Манту включают кожные заболевания, острые и хронические болезни в стадии обострения, аллергические состояния, бронхиальную астму, эпилепсию.
Организационные аспекты и ограничения
Проба Манту ставится не ранее чем через месяц после исчезновения клинических симптомов перенесенного заболевания или снятия карантина. Перед процедурой педиатр проводит опрос и осмотр пациента для выявления возможных противопоказаний.
Пробу Манту рекомендуется планировать до проведения профилактических прививок. Если прививка была сделана ранее, туберкулиновую диагностику проводят не ранее чем через 4 недели после вакцинации.
Охват профилактическими туберкулиновыми исследованиями должен быть максимальным, однако достичь 100% не всегда возможно из-за наличия противопоказаний. Важно отметить, что проведение пробы Манту на дому запрещено.
С возрастом количество людей с отрицательной реакцией Манту уменьшается, и к 40 годам лишь 5–10% населения имеют отрицательный результат.
Диаскинтест (Д-тест) — современная альтернатива
Помимо пробы Манту, с 2010 года для дифференциальной диагностики туберкулеза применяется Диаскинтест (Д-тест). Этот препарат содержит два антигена, специфичных для возбудителей туберкулеза. Он нетоксичен и может использоваться во всех возрастных группах для:
- Диагностики туберкулезного процесса и определения его активности;
- Дифференциальной диагностики туберкулеза;
- Различия между поствакцинальной и инфекционной аллергией;
- Оценки эффективности лечения в комплексе с другими методами.
Методика проведения Диаскинтеста аналогична пробе Манту, результат также оценивается через 72 часа. Противопоказания те же. Реакция может быть отрицательной (отсутствие папулы), сомнительной (покраснение без уплотнения) или положительной (наличие папулы любого размера).
Рентгенологические и флюорографические методы
Основным методом профилактических осмотров населения с 15 лет является флюорографическое исследование. Флюорография — это метод рентгенографического исследования, заключающийся в фотографировании изображения с рентгеновского экрана на специальную пленку малого формата. Важным преимуществом является возможность проведения исследования в незатемненном помещении.
Различают флюорографы с разным размером кадров: малые (24×23 мм, 32×32 мм), средние (70×70 мм) и крупные (100×100 мм или 110×110 мм). В России наиболее распространены аппараты с размером кадра 70×70 мм или 100×100 мм.
Флюорография обладает высокой пропускной способностью, относительно небольшой лучевой нагрузкой и удобством хранения снимков. В последние годы широко внедряются цифровые флюорографы, которые позволяют проводить компьютерную обработку изображения, что повышает точность диагностики и ускоряет получение результата.
Для массовых обследований используются как стационарные, так и передвижные флюорографические установки. В 1970–1980-е годы этот метод был ведущим в профилактических осмотрах, позволяя выявлять до 60–75% всех случаев туберкулеза. Однако в последние годы охват населения флюорографией снизился до 32–40%, что связано с несколькими причинами:
- Необоснованными опасениями населения относительно вреда рентгеновского излучения;
- Изменением сроков проведения осмотров (вместо ежегодных — раз в два года) в период благоприятной эпидемиологической ситуации;
- Ростом числа безработных и работников предприятий, не требующих обязательного медицинского освидетельствования.
Флюорографические осмотры проводятся двумя основными способами: с помощью стационарных установок в поликлиниках и с использованием передвижных рентгенографов для обследования населения в городах и сельской местности.
Периодичность обследований зависит от эпидемиологической ситуации в регионе: при заболеваемости ниже 30 случаев на 100 тыс. населения — раз в три года, при заболеваемости выше 35 на 100 тыс. — ежегодно. Для учета и контроля охвата населения введена система картотеки.
Группы риска по заболеванию туберкулезом
Особое внимание при диагностике туберкулеза уделяется группам риска — лицам, наиболее подверженным этому заболеванию. Социальные факторы, такие как алкоголизм, наркомания, миграция и низкий уровень жизни, значительно повышают риск инфицирования.
К группам риска относятся:
- Лица с вредными привычками (алкоголики, наркоманы) — у них снижен иммунитет и нарушены обменные процессы.
- Освободившиеся из мест лишения свободы — до 45% из них возвращаются с туберкулезом.
- Мигранты и вынужденные переселенцы — смена места жительства, бытовая неустроенность и психологический стресс способствуют развитию болезни.
- Лица без определенного места жительства (БОМЖ) — эта группа формируется из мигрантов, освободившихся из заключения и социально неустроенных граждан.
- Социально неустроенные лица (вдовы, одинокие люди, дети из многодетных или неполных семей).
- Беременные и недавно родившие женщины — беременность и роды сопровождаются изменениями в иммунной системе.
- Лица старше 50 лет — в этом возрасте снижается иммунитет и накапливаются сопутствующие заболевания.
- Контактные лица — члены семей, проживающие с больными туберкулезом. Наиболее уязвимы дети и подростки.
- Больные с сопутствующими заболеваниями, такими как сахарный диабет, хронические болезни легких, язвенная болезнь желудка и двенадцатиперстной кишки, ВИЧ-инфекция, а также лица, получающие длительную гормональную или лучевую терапию.
Исследования показывают, что заболеваемость туберкулезом среди этих групп в несколько раз выше, а среди людей с остаточными туберкулезными изменениями — в 20 раз выше, чем в общей популяции.
Несмотря на относительно высокую стоимость и не всегда высокую выявляемость, от флюорографических профилактических осмотров отказываться нельзя. Опыт отдельных регионов показывает, что систематическое обследование с карточным учетом позволяет достичь почти полного охвата населения и своевременно выявлять случаи туберкулеза.


